Желудочковая пароксизмальная тахикардия — симптомы и методы лечения
- Что такое пароксизмальная тахикардия
- Особенности желудочковой формы
- Виды патологии
- Возможные осложнения
- Признаки желудочковой ПТ
- Причины желудочковой пароксизмальной тахикардии
- Провоцирующие факторы пароксизма ПТ
- Диагностика
- Желудочковая тахикардия на ЭКГ
- Что делать при приступе тахикардии
- Как лечить желудочковую форму пароксизмальной тахикардии
- Медикаментозная терапия
- Хирургические методы
- Народное лечение пароксизмальной тахикардии
- Видео
Заболевания сердца – основная причина смертности людей по всему миру. Особенно опасной считается желудочковая пароксизмальная тахикардия (код по МКБ-10 – I47.2). Без врачебной помощи патология нарушает функцию кровообращения, снижает продолжительность жизни человека.
Что такое пароксизмальная тахикардия
Вид аритмии, обусловленный активацией частых электрических импульсов в желудочках или межжелудочковых перегородках, называется болезнью Бувре или желудочковой пароксизмальной тахикардией (ЖПТ).
В разных формах патология диагностируется у 20-30% пациентов всех возрастов. У пожилых людей она обусловлена органическими изменениями в миокарде, у молодых тахикардия носит функциональный характер. Чаще ЖПТ встречается у мужчин.
Особенности желудочковой формы
Координированную работу предсердий и желудочков, выработку электрического импульса регулирует пучок Гиса. При ЖПТ волна возбуждения охватывает левый желудочек, затем с большим запозданием переходит на правый и распространяется по нему обычным путем.
Из-за изменения длительности волны повторный импульс появляется слишком рано, происходит процесс реполяризации – работа желудочков и предсердия становится несогласованной (диссоциированной). Начинается и обрывается пароксизм внезапно.
В зависимости от места генерирования электрических разрядов выделяют три формы заболевания:
- предсердную;
- атриовентрикулярную;
- желудочковую.
Первые две объединены в одну группу под общим названием суправентрикулярная или наджелудочковая пароксизмальная тахикардия. Желудочковая форма патологии ускоряет пульс максимум до 200 ударов в минуту, но диагностические пробы с возбуждением отрицательные.

Виды патологии
По продолжительности приступа различают такие виды пароксизмальной тахикардии:
- Устойчивая. Учащенный пульс сохраняется дольше 30 секунд.
- Неустойчивая. Длится до 30 секунд.
Формы тахикардии, повышающие готовность миокарда к появлению фибрилляции желудочков, бывают такие:
- Двунаправленные. Характеризуется правильным чередованием комплекса QRS, электрические импульсы исходят из двух источников или из одного участка пучка Гиса, проходят разными путями.
- Рецидивирующие (хронические). Появляются после возобновления правильного ритма сердца.
- Пируэт. Комплекс QRS характеризуется волнообразным нарастанием и снижением амплитуды. Сердечный ритм нарушен.
- Полиморфные. Возникают при наличии больше двух источников электрических импульсов.
Возможные осложнения
Устойчивая форма тахикардии сопровождается изменением гемодинамики. Без лечения она приводит к нехватке кислорода, развитию аритмогенного шока, сердечной недостаточности, некрозу мышц миокарда. Неустойчивый пароксизм желудочковой тахикардии не влияет на скорость кровотока, но повышает шанс фибрилляции желудочков и аритмической смерти.

Признаки желудочковой ПТ
Больной четко ощущает время начала пароксизма. На это указывает болевой толчок в области сердца, за ним следует постепенное или резкое нарастание пульса. Дополнительно наблюдаются такие симптомы:
- снижение артериального давления;
- головокружение;
- бледность кожи и слизистых оболочек;
- слабость;
- жжение, сдавливание в грудной клетке;
- повышенное потоотделение;
- предобморочное состояние или обморок;
- приступы тошноты;
- дрожь в конечностях;
- повышенное чувство страха, тревожность;
- частое мочеиспускание.

Причины желудочковой пароксизмальной тахикардии
Нарушение сердцебиения чаще вызывают органические поражения миокарда, только у 2-4% пациентов патология имеет невыясненное происхождение. Выделяют такие причины пароксизмальной тахикардии:
- инфаркт миокарда – недостаток кровоснабжения миокарда, возникший из-за закупорки (тромбоза) артерий;
- приобретенные дефекты или врожденные пороки сердца;
- инфицирование сердечной мышцы аденовирусом, цитомегаловирусом, энтеровирусом и другими группами вирусов;
- выпячивание стенок митрального клапана (пролапс);
- острый миокардит – воспалительное заболевание сердечной мышцы;
- истончение стенок (аневризма) левого желудочка;
- ишемическая болезнь сердца – нарушение кровоснабжения сердечной мышцы из-за поражения коронарных артерий;
- токсическое воздействие сердечных гликозидов;
- аритмогенная дисплазия – изолирование повреждение правого или левого желудочка;
- тиреотоксикоз – гиперфункция щитовидной железы;
- сахарный диабет;
- кардиосклероз – разрастание соединительной ткани в миокарде;
- сердечная недостаточность;
- синдром Вольфа-Паркинсона-Уайта – предвозбуждение желудочков.
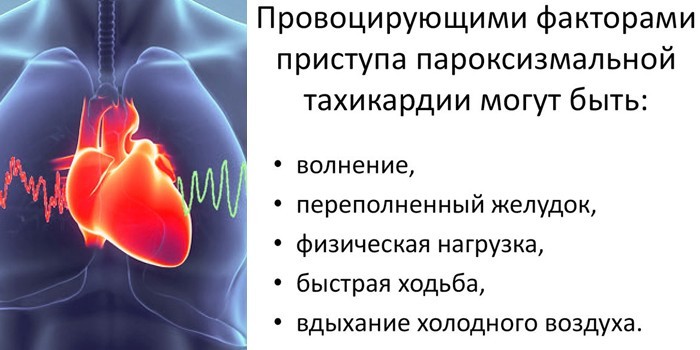
Провоцирующие факторы пароксизма ПТ
Патология иногда наблюдается у беременных женщин. Тахикардию вызывают ускоренные обменные процессы и сдавливание сердечной мышцы маткой. Нарушения проходят после родов и не вызывают негативных последствий. К прочим факторам риска относятся:
- злоупотребление кофеином, алкоголем;
- табакокурение;
- частые стрессы;
- тяжелый физический труд;
- наследственная предрасположенность;
- большая кровопотеря;
- предклимактерический период.
Диагностика
При появлении любых неприятных симптомов обратитесь к терапевту или кардиологу. Врач проведет внешний осмотр, изучит анамнез, измерит артериальное давление и пульс. Дифференциальный анализ проводят для исключения органических патологий сердца и выявления причины тахикардии.
Пациентам назначают такие исследования:
- Коронарография. Для оценки состояния кровеносной системы, диагностики ишемической болезни сердца.
- Нагрузочные тесты на велотренажере или беговой дорожке. Исследование определяет, как изменяется частота пульса при увеличении нагрузки.
- Суточное мониторирование электрокардиограммы. Помогает выявить количество приступов за сутки, их продолжительность, расположение очага возбуждения.
- Общий анализ крови и мочи. Назначаются для определения уровня холестерина, сахара, электролитов крови и исключения сопутствующих заболеваний.
- Эхокардиография. Определяет состояние миокарда и его отдельных структур, выявляет клапанные нарушения.
- Мультиспиральная компьютерная томография (МСКТ), ультразвук, магнитно-резонансное исследование. Методы помогают исключить сопутствующие заболевания, выявить дефекты миокарда.
- Радионуклидное исследование. Находит область поражения сердечной мышцы.
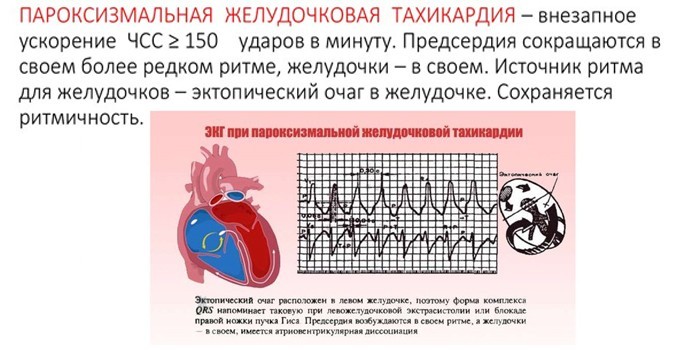
Желудочковая тахикардия на ЭКГ
Электрокардиография определяет сократительную способность сердца, проводимость электрических импульсов. Характерными признаками желудочковой тахикардии являются:
- Внезапное начало и окончание приступа с учащением пульса до 220 ударов в минуту.
- Наличие AB-диссоциации – расширение комплекса QRS с разнонаправленностью сегмента ST и зубца T. Для сравнения: пароксизмальная суправентрикулярная тахикардия чаще приводит к появлению узкого комплекса QRS.
Что делать при приступе тахикардии
При резком учащении сердцебиения вызовите «скорую». До приезда медиков окажите пострадавшему первую помощь:
- Уложите больного на спину. Под голову поместите подушку или упругий валик.
- Расстегните пуговицы на одежде, расслабьте галстук.
- Обеспечьте доступ свежего воздуха в помещение – откройте окна, двери.
- Оботрите пострадавшего прохладной водой.
- Попытайтесь спровоцировать искусственную рвоту.
- При повышенной тревожности дайте Феназепам (0,0005 г).
- Попросите пострадавшего глубокого вдохнуть, затем несильно закройте ему рот и нос ладонью. Больной должен натужиться, чтобы выпустить из себя воздух.

Как лечить желудочковую форму пароксизмальной тахикардии
Выбор тактики терапии зависит от вида аритмии, частоты ее появления и длительности приступов.
Исключение составляют нестабильные формы тахикардии с благоприятным течением, которые легко устраняются приемом медикаментов.
Для снятия приступа проводят электроимпульсную терапию (лечение нарушения сердечного ритма электрическим током). При невозможности использования такой тактики назначают антиаритмические препараты – Амиодарон, Сотагексал, Кордарон.
При тяжелом течении пароксизмальной тахикардии проводят противорецидивную терапию и операцию на сердце. Во время реабилитации пациентам рекомендуют придерживаться диеты, исключить психоэмоциональные нагрузки, заниматься гимнастикой и чаще бывать на свежем воздухе.
Медикаментозная терапия
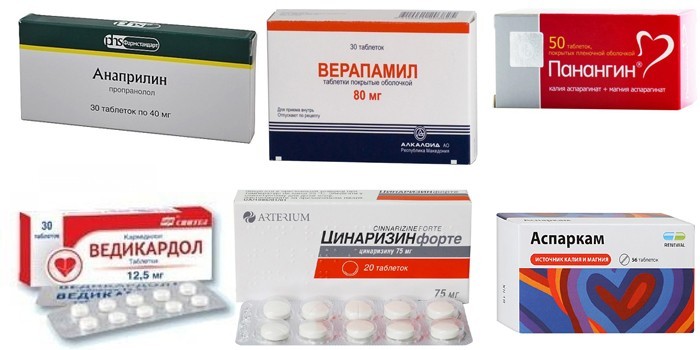
На начальных этапах лечения пациенту внутривенно вводят раствор глюкозы, смешанный с Лидокаином. Капельницы чередуют с сернокислой магнезией для восстановления ритма. Чтобы предупредить приступ в будущем, пациенту прописывают такие лекарства:
- Бета-адреноблокаторы – Анаприлин, Ведикардол. Нормализуют пульс, снижают артериальное давление.
- Блокаторы кальциевых каналов – Верапамил, Циннаризин. Восстанавливают сердечный ритм, расширяют сосуды.
- Электролиты – Панангин, Аспаркам. Восполняют недостаток ионов калия и магния.
- Седативные средства – Корвалол, Валидол. Для нормализации психоэмоционального состояния.
Хирургические методы
Если консервативная терапия не приносит результатов, врач назначает операцию. Хирургическое лечение проводят при таких показаниях:
- нескоординированное сокращение желудочков в прошлом;
- стойкая экстрасистолическая аритмия;
- рецидивирующие приступы тахикардии;
- гемодинамические изменения у пациентов после инфаркта;
- дилатационная кардиомиопатия (растяжение полостей миокарда) с нарушениями работы левого желудочка.
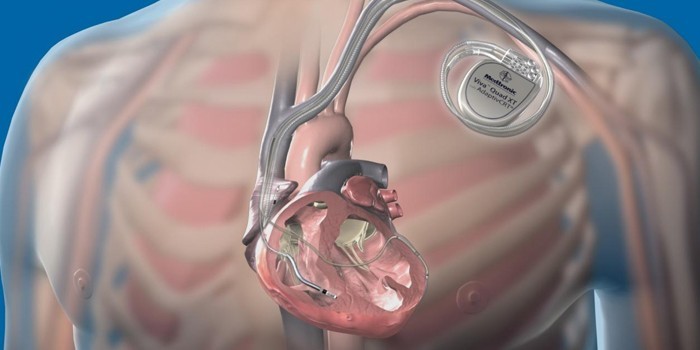
Для исключения приступов пароксизма используются такие методы хирургического лечения:
- Радиочастотная абляция – деструкция (разрушение) источника аритмии электрическим током. Операцию проводят через бедренную или подключичную вену под местной анестезией.
- Имплантация (установка) кардиовертера-дефибриллятора. Прибор предотвращает учащенное сердцебиение, нормализует работу миокарда.
Народное лечение пароксизмальной тахикардии
В качестве вспомогательных методов используют отвары и настойки из трав. Перед приемом народных средств, проконсультируйтесь с врачом. Нормализовать пульс, предотвратить приступ помогают такие рецепты:
- Измельчите 100 г ягод боярышника. Залейте 500 мл спирта. Настаивайте неделю. Принимайте по 50 капель 3 раза в день. Курс лечения 2 недели.
- Смешайте в равных количествах боярышник, календулу, ромашку, цикорий. Залейте 1 л кипятка 3 ст. л. сырья. Настаивайте 3 часа. Принимайте по 30 мл 5-7 раз в день. Длительность лечения 3-4 недели.
- Измельчите 160 г кураги, 20 шт. миндаля и 4 лимона. Смешайте с 200 г меда. Съедайте перед завтраком по 20 г смеси. Схема лечения – 30 дней прием, месяц перерыв.









Сообщить об опечатке
Текст, который будет отправлен нашим редакторам: