Ретинопатия — причины возникновения заболевания у детей и взрослых, симптомы и методы лечения
Постепенное снижение зрения, чувство пелены перед глазами – с этим сталкивается большинство современных людей, и только единицы всерьез задумываются о причинах таких симптомов. Если ситуация повторяется изо дня в день и постепенно обрастает новыми тревожащими моментами, не исключена вероятность развития ретинальных сосудистых изменений или ретинопатии — опасного заболевания, вызывающего тяжелые осложнения.
Что такое ретинопатия
Проблем, которые могут крыться под диагнозом «ретинопатия», несколько, поскольку его ставят при обнаружении любых поражений сетчатой оболочки глазного яблока (сетчатки). В основе заболевания лежат сосудистые нарушения, на фоне которых ухудшается кровоснабжение сетчатки, что приводит к:
- дистрофии сетчатой оболочки – отмиранию тканей глазного яблока;
- атрофии зрительного нерва (оптической нейропатии) – деструкции (разрушению) нервных волокон (полной или частичной) ввиду недостатка питательных веществ, при которой отмирают сначала отдельные клетки, а после весь нервный ствол;
- потере зрения (вплоть до полной слепоты).
Большинство специалистов утверждают, что ретинопатии не характерно воспалительное происхождение, но такое мнение не совсем корректно: некоторым разновидностям заболевания (преимущественно речь идет о диабетической ретинопатии) свойственен воспалительный ответ на продукты неферментативного гликозилирования – это ключевой механизм повреждения тканей при диабете. Еще пара важных моментов:
- Впервые о ретинопатии (под конкретным названием) заговорили в 1910 г, но под этим диагнозом понимали внезапную слепоту, зачастую спровоцированную получением черепно-мозговой травмы и характеризующуюся пятнами кровоизлияний на сетчатке.
- Заболеванию подвержены лица всех возрастов, включая новорожденных (в основном ретинопатия затрагивает недоношенных детей). С каждым годом число людей, получающий такой диагноз, растет.
Этиология
Причины развития первичных форм данного заболевания специалистами до сих пор не выяснены, поэтому и надежных мер защиты от них не существует. Вторичные ретинальные сосудистые изменения появляются на фоне целого ряда патологий, среди которых самыми опасными являются:
- гипертоническая болезнь;
- системный атеросклероз;
- сахарный диабет обоих типов;
- ожирение;
- травмы глазного яблока и грудины;
- заболевания системы кроветворения;
- токсикоз при беременности.
Разновидности
В официальной медицине выделяют 2 обширных группы данного заболевания: первичная и вторичная. Первая (альтернативное название – идиопатическая) характеризуется неуточненной этиологией и отсутствием воспалительного процесса. В этой группе упоминается 3 разновидности ретинопатии:
- Центральная серозная – характеризуется повреждением пигментного эпителия, находящегося в макулярной зоне сетчатки; преимущественно поражение одностороннее. В анамнезе у пациентов с такой формой ретинопатии наблюдаются частые стрессы, мигрени.
- Острая задняя многофокусная – преимущественно поражает оба глаза, характеризуется формированием плоских серых очагов, которые после исчезновения оставляют зоны депигментации.
- Наружная экссудативная (болезнь Коутса) – характеризуется скоплением экссудата, холестерина, геморрагий под сосудами сетчатки. Все изменения протекают на внешней части глазного дна. Поражение одностороннее, развитие болезни медленное.
Вторичная ретинопатия развивается на фоне хронических заболеваний или полученных травм (черепно-мозговых или непосредственно повреждений глаза), которым могут сопутствовать воспалительные процессы. В эту категорию входят:
- Гипертоническая ретинопатия – возникает на фоне стойкой артериальной гипертонии, нарушений в работе почек (по этой причине может упоминаться и как почечная ретинопатия). Характеризуется спазмом артериол, деструкцией их стенок и тканей. Степень тяжести напрямую связана со степенью гипертонии.
- Диабетическая – прогрессировать заболевание будет на фоне сахарного диабета, нефропатии, ожирения, высокого уровня сахара и липидов в крови, анемии. При лечении болезни требуется посещение эндокринолога.
- Атеросклеротическая – название определяет причину болезни: она возникает из-за атеросклероза (отложения бляшек на сосудистых стенках). Лечение подразумевает воздействие на первопричину, а не на зрение. Стадии развития те же, что при гипертонической форме.
- Травматическая – происходит ввиду получения травм грудной клетки, приводящих к сдавливанию артерий, гипоксии тканей сетчатки. В результате наблюдается истощение зрительного нерва, кровоизлияния и иные органические изменения.
- Посттромботическая – характерна лицам преклонного возраста, имеющим в анамнезе ишемию, гипертонию, атеросклероз. Прогрессирует после тромбоза центральных вен или артерий, которые поставляют питательные вещества в сетчатку.
- Ретинопатия при патологиях крови – возникает на фоне заболеваний системы кроветворения: лейкоза, миеломной болезни, опухоли головного мозга, анемии, полицитемии.
Симптомы
На 1-ой стадии заболевания ярких проявлений нет, постановка диагноза возможна исключительно по результатам осмотра у офтальмолога. На границе 2-3 стадий, по мере развития сосудистых нарушений, у человека будут наблюдаться:
- снижение зрения;
- плавающие пятна перед глазами (скотомы);
- гемофтальм (попадание крови в стекловидное тело);
У человека, страдающего сахарным диабетом, болезнь начнется с дальнозоркости (нарушается острота зрения при осмотре близко расположенных объектов), появления пелены перед глазами и скотом. При любой из форм заболевания дополнительно не исключены нарушение восприятия цветов, понижение контрастности картинки перед глазами, появление вспышек света или искр в поле зрения.

Первичные ретинопатии
Клиническая картина заболевания, не имеющего среди предпосылок тяжелых хронических патологий, характеризуется слабо выраженной симптоматикой на начальном этапе и медленным прогрессированием у наружной экссудативной формы. По мере развития болезни каждая из разновидностей ретинопатии получает специфические проявления. Для центральной серозной характерны:
- сужение угла обзора;
- снижение зрения;
- скотомы (дефекты в поле зрения, слепые пятна);
- микропсия (восприятие размеров видимых предметов уменьшенными).
При осмотре у человека с центральной серозной формой будут замечены преципитаты (частицы пигментного эпителия на задней поверхности роговицы) серого или желтого оттенка, овальные темные отеки в макулярной области. При острой задней многофокусной форме к общей симптоматике добавляются:
- помутнение в глазах;
- скотомы;
- эписклерит (воспаление наружного слоя склеры);
- отек в сосудах (периферийных);
- отек зрительного нерва.
Наружная экссудативная форма отличается от остальных первичных разновидностей ретинопатии стертой симптоматикой: ее определяют во время диагностических процедур, когда обнаруживаются венозные шунты, микроаневризмы на периферии глазного дна. За счет медленного прогрессирования и отсутствия явной симптоматики замечают данную форму, когда развивается отслойка сетчатки, глаукома.
Вторичные
При травматической форме заболевания у человека наблюдаются кровоизлияние, гипоксия с выделением экссудата, помутнение в глазах, отек ретинальных слоев. Посттромботическая схожа с ней: здесь тоже происходит кислородное голодание тканей сетчатки, кровоизлияние, но добавляется окклюзия (нарушение проходимости) сосудов. Остальные формы следует рассматривать по степеням развития. Гипертоническая протекать может в 4 этапа:
- Ангиопатия (обратимые процессы в артериолах и венах).
- Ангиосклероз (уменьшение прозрачности в сосудах, усиление их плотности, приводящие к органическим повреждениям).
- Активная ретинопатия (патологические очаги на сетчатке, скотомы, снижение зрения).
- Нейроретинопатия (отек нерва, экссудация, отслойка сетчатки).
Атеросклеротическая протекает аналогично, только здесь добавляется изменение окраски зрительного нерва, отложение экссудата на венах и геморрагия на капиллярах. У диабетической, как и у гипертонической, клиническая картина зависит от стадии развития болезни:
- Фоновая: расширение вен, формирование микроаневризмов на стенках капилляров (выглядят как красные точки). Четко выраженной симптоматики нет.
- Препролиферативная: мелкие кровоизлияния, отложения липидного экссудата вокруг макулы, тенденция к отеку. Явления обратимые.
- Пролиферативная (пролиферирующая): увеличение глиальных клеток, темная пелена перед глазами, прорастание новых сосудов с аневризмами в стекловидное тело, его деформация, тракционная отслойка сетчатки.
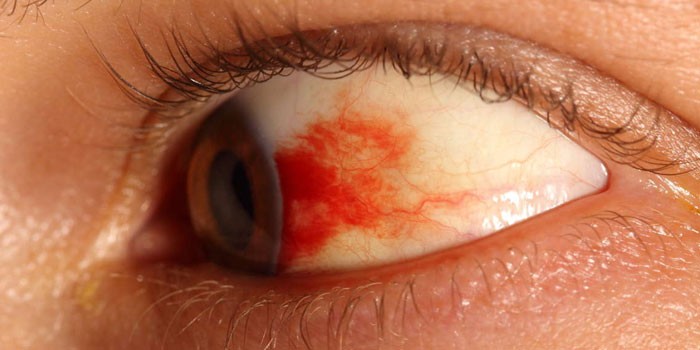
У новорожденных
Отдельным видом болезни является фоновая ретинопатия у новорожденных (преретинопатия) недоношенных детей, которая не входит в перечень остальных разновидностей. Она напрямую связана с незавершившимся развитием сетчатки у ребенка, который родился в период ее формирования. Процесс полного образования сосудов височной зоны оканчивается только на 40-ой неделе, поэтому чем раньше случаются роды, тем меньше площадь покрытия сетчатки сосудами. Офтальмологи утверждают, что особому риску подвержены малыши:
- родившиеся на 31-ой неделе и ранее (аваскулярные зоны – лишенные сосудов или с плохим кровоснабжением – сетчатки будут наблюдаться по периферии височной и носовой сторон);
- имеющие массу тела менее 1500 граммов;
- с нестабильным общим состоянием;
- которым делали переливание крови или назначили длительную кислородотерапию (пребывание в кувезе) – дополнительная оксигенация угнетает гликолиз (тканевое дыхание) в сетчатке;
- при рождении которых у матери наблюдалось сильное кровотечение;
- которые появились на свет у женщины с хроническими воспалительными заболеваниями органов репродуктивной системы, обострившимися при беременности.
У недоношенных детей заболевание сопровождается не только сосудистыми нарушениями сетчатки, но и изменениями в стекловидном теле (вещество, находящееся между хрусталиком и сетчаткой). Под воздействием внешних факторов у ребенка не происходит дальнейшего развития сосудов, но наблюдается их прорастание внутрь глаза (в стекловидное тело), что приводит к росту сосудистой и соединительной ткани, отслойке сетчатки. Развитие болезни протекает в несколько этапов:
- Появление белой линии между участками сетчатки с сосудами и без.
- Формирование провала на месте разделяющей линии.
- Врастание сосудов в зоне провала в стекловидное тело.
- Начало процесса отслоения сетчатки.
- Полное отслоение сетчатой оболочки и слепота.
Все малыши, получившие такой диагноз, наблюдаются у офтальмолога. Ретинопатии недоношенных на 1-2 стадиях зачастую характерна склонность к регрессу: проявления заболевания могут исчезнуть полностью, преретинопатия у взрослых диагностируется редко. При быстром же прогрессировании болезни, резком расширении сосудов сетчатой оболочки и радужки, выраженном отеке стекловидного тела, кровоизлияниях диагностируется задняя злокачественная форма, которая плохо поддается лечению. Поздние осложнения ретинопатии новорожденных:
- близорукость;
- косоглазие;
- глаукома;
- амблиопия (одностороннее или двустороннее ухудшение зрения);
- отслойка сетчатки.
Диагностика
Первичным методом обследования пациента с подозрением на ретинопатию является офтальмоскопия, применяемая к детям и взрослым: осмотр глазного дна специальным инструментом офтальмоскопом. После по необходимости назначается еще несколько диагностических процедур:
- тонометрия (проверка внутриглазного давления);
- периметрия (исследование границ полей зрения);
- лазерное сканирование сетчатки;
- ангиография (контрастное рентгенологическое исследование сосудов);
- биомикроскопия глаза;
- УЗИ глаза;
- дифференциальная диагностика (особенно для гипертонической формы, схожей с окклюзией центральной вены сетчатки).
Лечение ретинопатии
Терапевтическая схема составляется согласно стадии и форме заболевания: при вторичной ретинопатии требуется обязательное воздействие на первопричину – лечение гипертонии, диабета, атеросклероза и пр. На начальных этапах развития болезни рекомендованы консервативные методы:
- применение капель, основанных на гормонах;
- местное использование витаминных растворов;
- использование препаратов, улучшающих микроциркуляцию.
В зависимости от заболевания, спровоцировавшего ретинопатию, врач может назначить ангиопротекторы, мочегонные, антигипертензивные, сосудорасширяющие, противосклеротические препараты. При нейроретинопатии рекомендован электрофорез с лекарствами, имеющими протеолитические свойства. Если консервативные методы эффекта не дают, назначаются:
- лазерная коагуляция (отошедшую ткань прижигают лазерным лучом);
- криохирургическую коагуляцию («примораживание» отошедшей сетчатки);
- оксигенобаротерапия или гипербарическая оксигенация (воздействие на ткани кислородом в барокамерах);
- витрэктомия частичная или полная (удаление стекловидного тела);
- витреоретинальная операция (комбинированная операция на сетчатке и стекловидном теле для восстановления нормальной анатомии глаз).
Народные методы
Уменьшение выраженности симптоматики и снижение темпов прогрессирования болезни – единственные цели, которые преследуют рецепты народной медицины: вылечить с их помощью ретинальные сосудистые изменения нельзя. Все нетрадиционные методики следует воспринимать как дополнение к основной схеме лечения ретинопатии. Эффективные варианты (терапевтический курс – 2-3 недели):
- Измельчить свежий лист алоэ, отжать через марлю. Закапывать в конъюнктивный мешок на ночь по 2-3 капли (на каждый глаз).
- Прокрутить в блендере свежие ягоды брусники, отжать через марлю. Пить сок по 50 мл перед едой 3 р/сутки.
- Залить столовую ложку ягод черники стаканом кипятка, настаивать час. Выпить за сутки это средство, поделив на 3-4 приема.

Прогноз
Необратимой врачи называют только злокачественную форму заболевания у недоношенных детей и вторичную при заболеваниях крови. От первичной ретинопатии у взрослых при грамотном лечении можно избавиться полностью, если терапию начать своевременно. С вторичной бороться труднее – если не устранить первопричину, то:
- гипертоническая и травматическая приводят к сильному падению зрения, слепоте;
- при атеросклеротической происходит атрофия зрительного нерва;
- диабетическая провоцирует катаракту, гемофтальм, отслойку сетчатки.
Профилактика
Основным способом защиты от вторичной формы ретинопатии у людей, находящихся в группе риска, является наблюдение у соответствующих специалистов: эндокринологов, неврологов, кардиологов, травматологов и пр. Эта рекомендация актуальна для лиц с сахарным диабетом, гипертонией, атеросклерозом, заболеваниями почек. Еще несколько моментов:
- При беременности женщинам, входящим в группу риска по преждевременному родоразрешению, требуется регулярно наблюдаться у акушера-гинеколога.
- Недоношенные дети находятся под контролем офтальмолога до совершеннолетия.
- С целью снижения риска первичной формы болезни следует избегать стрессов, эмоциональных переживаний.
- Контролируйте питание: в рационе должны присутствовать фолиевая кислота, витамины А, Е, РР, аскорбиновая кислота, селен, цинк, хром.









Сообщить об опечатке
Текст, который будет отправлен нашим редакторам: